El síndrome de espalda plana ocurre cuando la curva natural hacia el interior de la parte baja de la columna vertebral (lordosis lumbar) se endereza o se pierde. Este cambio desplaza el equilibrio del cuerpo hacia adelante, dificultando mantenerse erguido. La condición suele desarrollarse tras cirugías previas de columna, enfermedad degenerativa del disco o ciertos trastornos de la columna. El síndrome de espalda plana puede causar dolor de espalda, fatiga y dificultad para mantener la postura. El tratamiento puede incluir fisioterapia, manejo del dolor y, en algunos casos, corrección quirúrgica.
¿Qué frecuencia tiene y quién la padece? (Epidemiología)
El síndrome de espalda plana es relativamente poco común, pero se observa con mayor frecuencia en adultos que han tenido una fusión espinal o cirugía previa de escoliosis. También puede ocurrir con envejecimiento, enfermedad degenerativa del disco o condiciones como espondilitis anquilosante y osteoporosis. El riesgo aumenta con la edad y con fusiones espinales multinivel previas que reducen la flexibilidad normal de la columna.
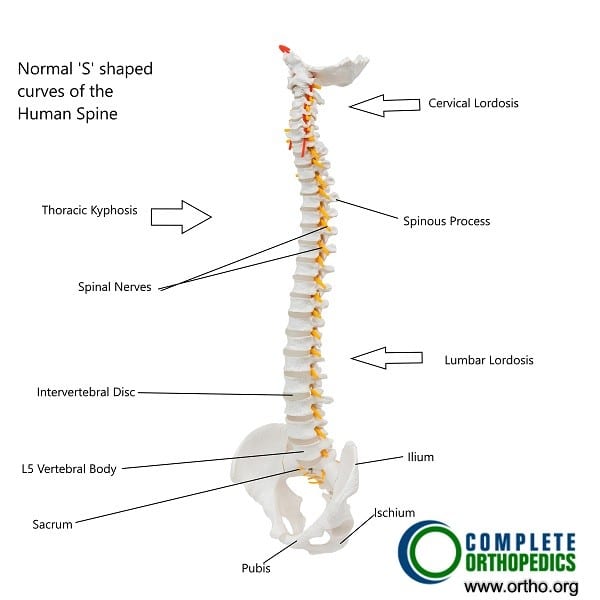
Curvas naturales en la columna vertebral humana.
Por qué ocurre – Causas (Etiología y Fisiopatología)
La condición se desarrolla cuando la columna pierde su curva lumbar normal y se vuelve recta. Este desequilibrio desplaza el centro de gravedad hacia adelante, obligando a los pacientes a doblar caderas y rodillas para mantenerse erguidos.
Las causas más comunes incluyen:
- Cirugía de columna previa: El flatback puede seguir a fusiones largas de la columna para escoliosis u otras deformidades.
- Enfermedad degenerativa del disco: La pérdida de altura del disco reduce la curva natural.
- Espondilitis anquilosante: Una enfermedad inflamatoria crónica que fusiona la columna en posición plana.
- Osteoporosis o fracturas por compresión: Los huesos debilitados pueden colapsar, alterando la alineación de la columna.
- Deformidades congénitas: Rara vez, algunas personas nacen con una forma espinal plana.
¿Cómo funciona normalmente una parte del cuerpo? (Anatomía relevante)
La columna vertebral humana tiene curvas naturales que equilibran el peso del cuerpo y mantienen la postura. Las regiones cervical y lumbar se curvan hacia el interior (lordosis), mientras que la columna torácica se curva hacia fuera (cifosis). Estas suaves curvas alinean la cabeza sobre la pelvis, permitiendo estar de pie y caminar con facilidad.
Cuando se pierde la curva lumbar, el cuerpo se inclina hacia adelante. Para mantenerse erguidos, los pacientes doblan inconscientemente caderas y rodillas, forzando músculos y articulaciones y causando dolor y fatiga.
Lo que puedes sentir – Síntomas (presentación clínica)
Los síntomas pueden variar, pero suelen incluir:
- Dificultad para mantenerse erguido: Los pacientes a menudo sienten que se inclinan hacia delante o que se adelantan a sus pies.
- Dolor lumbar: Causado por fatiga muscular y tensión por mal equilibrio.
- Dolor o pesadez en la pierna: Puede deberse a irritación nerviosa o a músculos tensos.
- Fatiga: Los músculos de la espalda y las piernas deben trabajar más para mantener el equilibrio del cuerpo.
- Movilidad restringida: Rigidez o movimiento limitado en la columna.
Muchos pacientes notan un empeoramiento de la postura y fatiga a medida que avanza el día. Algunos dependen de un bastón o andador para apoyarse.
¿Cómo encuentran el problema los médicos? (Diagnóstico e imagen)
El diagnóstico comienza con una revisión exhaustiva de los síntomas y la historia médica, incluyendo cirugías previas de columna. Un examen físico evalúa la alineación de la columna, la marcha y la flexibilidad.
Las pruebas de imagen ayudan a confirmar el diagnóstico:
- Radiografías de pie: Muestra la alineación y curvatura general de la columna.
- TAC: Proporciona imágenes detalladas de la estructura ósea y de los implantes quirúrgicos previos.
- Resonancia magnética: Revela tejidos blandos, discos y nervios.
Estos estudios ayudan a identificar la causa, gravedad y extensión del desequilibrio espinal.
Clasificación
El síndrome de espalda plana suele categorizarse por causa y gravedad:
- Posoperatorio: Tras una cirugía de escoliosis o fusión lumbar.
- Degenerativo: Como resultado del colapso discal relacionado con la edad o de la artritis.
- Inflamatorio o congénito: Asociado a condiciones como espondilitis anquilosante o deformidad congénita.
La gravedad se determina por cuánto se alteran la curva y la postura de la columna y cuánto afecta el desequilibrio al caminar y a la vida diaria.
Otros problemas que pueden parecer similares (diagnóstico diferencial)
Otras afecciones de la columna que pueden imitar el Síndrome de Espalda Plana incluyen:
- Enfermedad degenerativa del disco lumbar
- Cifosis (redondeo hacia adelante de la columna)
- Espondilolistesis (vértebra desplazada)
- Debilidad o desequilibrio muscular
- Artritis de cadera o rodilla que afecta la postura
Opciones de tratamiento
Cuidados no quirúrgicos
El tratamiento inicial se centra en aliviar el dolor, mejorar la postura y restaurar la flexibilidad.
- Fisioterapia: Fortalecimiento de los músculos del core y de la espalda, estiramientos y entrenamiento de la marcha.
- Medicación para el dolor: AINEs o paracetamol para reducir la inflamación y las molestias.
- Terapia de calor o frío: Ayuda a aliviar la tensión muscular.
- Inyecciones: Las inyecciones epidurales o de bloqueo nervioso pueden proporcionar un alivio temporal del dolor.
- Cambios en el estilo de vida: Manejo del peso y corrección de postura durante las actividades diarias.
Atención quirúrgica
La cirugía puede recomendarse cuando el cuidado conservador falla o si el desequilibrio espinal limita gravemente la movilidad.
Los procedimientos comunes incluyen:
- Revisión de la fusión espinal: Restaura la curva normal de la columna corrigiendo o extendiendo fusiones previas.
- Osteotomía: Se extrae una sección de hueso en forma de cuña para realinear la columna vertebral y restaurar el equilibrio.
- Cirugía de descompresión: Elimina tejido óseo o discal que presiona los nervios.
Estas cirugías suelen usar tornillos, varillas o jaulas para estabilizar la columna corregida. Los tiempos de recuperación varían, pero la mayoría de los pacientes experimentan una mejora significativa en la postura y el dolor tras la cirugía.
Recuperación y qué esperar después del tratamiento
- Atención conservadora: La mejora puede producirse en semanas o meses con terapia constante y entrenamiento posturoso.
- Después de la cirugía: Los pacientes suelen permanecer varios días en el hospital. La rehabilitación incluye fisioterapia para recuperar fuerza y mejorar el equilibrio. La recuperación completa puede llevar varios meses.
La mayoría de los pacientes informan de una mejor postura, reducción del dolor y mayor movilidad tras un tratamiento exitoso.
Posibles riesgos o efectos secundarios (complicaciones)
Como en cualquier procedimiento espinal, las posibles complicaciones incluyen:
- Infección o sangrado
- Lesión o debilidad nerviosa
- Fallo de la fusión ósea o problemas de implante
- Dolor o rigidez persistentes
- Coágulos sanguíneos o riesgos de anestesia
Una planificación quirúrgica adecuada y la rehabilitación minimizan estos riesgos.
Perspectivas a largo plazo (pronóstico)
Con el tratamiento adecuado, la mayoría de los pacientes recuperan el equilibrio y la movilidad. La fisioterapia y el entrenamiento de postura ayudan a mantener resultados a largo plazo. La corrección quirúrgica puede proporcionar un alivio duradero cuando el cuidado conservador no es suficiente, aunque es importante un seguimiento continuo de la columna para prevenir recurrencias o complicaciones.
Gastos de bolsillo
Medicare
Código CPT 22612 – Fusión espinal posterior (lumbar): 382,85 $
Código CPT 22207 – Osteotomía (para corrección de deformidades): 580,50 $
Código CPT 63300 – Resección de columna vertebral: $450.25
Código CPT 22842 – Instrumentación segmentada (3–6 segmentos): $185.26
Bajo Medicare, el 80% del importe aprobado para estos procedimientos está cubierto una vez que se ha cumplido la franquicia anual. El 20% restante de coaseguro suele ser responsabilidad del paciente. Los planes de seguro complementarios como Medigap, AARP o Blue Cross Blue Shield están diseñados para cubrir este 20%, reduciendo o eliminando significativamente cualquier gasto de bolsillo para cirugías de columna aprobadas por Medicare. Estos planes complementarios funcionan perfectamente con Medicare para garantizar que los pacientes reciban una cobertura integral para procedimientos reconstructivos complejos como la corrección de deformidades y la estabilización de la columna.
Si tienes un plan de seguro secundario —como cobertura basada en el empleador, TRICARE o la Administración de Salud de Veteranos (VHA)— actúa como pagador secundario una vez que Medicare ha tramitado la reclamación. Una vez que se cumpla tu franquicia, el plan secundario puede cubrir los saldos restantes, incluyendo coseguros o costes no cubiertos. La mayoría de los seguros secundarios incluyen una franquicia pequeña, que suele oscilar entre 100 y 300 dólares, dependiendo de la póliza específica y de si el procedimiento se realiza en una instalación dentro de la red.
Compensación por Trabajadores
Si tu deformidad o inestabilidad medular resultó de una lesión laboral o una tensión repetitiva, la Compensación Laboral cubrirá completamente todos los costes quirúrgicos, incluyendo osteotomía, fusión, instrumentación y procedimientos de resección. No tendrás gastos de bolsillo bajo una reclamación aceptada de Compensación Laboral.
Seguro sin culpa
Si tu deformidad o inestabilidad espinal es resultado de un accidente de tráfico, el Seguro Sin Culpa cubrirá todos los procedimientos quirúrgicos médicamente necesarios, como fusión espinal, osteotomía o instrumentación. Puede que solo seas responsable de una pequeña franquicia dependiendo de las condiciones de tu póliza de seguro.
Ejemplo
Anthony, un paciente de 67 años, requirió corrección de deformidad lumbar que incluyó una fusión espinal (CPT 22612), osteotomía (CPT 22207) e instrumentación segmentaria (CPT 22842). Sus costes estimados de bolsillo de Medicare fueron de 382,85 dólares, 580,50 y 185,26 dólares. Como tenía seguro suplementario a través de Blue Cross Blue Shield, el 20% restante de coseguro estaba completamente cubierto, lo que resultó en ningún gasto de bolsillo para su cirugía.
Preguntas más frecuentes (FAQ)
Q. ¿Puede mejorar el síndrome de espalda plana sin cirugía?
R. Los casos leves a menudo pueden tratarse con fisioterapia, alivio del dolor y entrenamiento postural.
Q. ¿Es permanente el síndrome de espalda plana?
Un. Sin corrección, la pérdida de curvatura puede persistir, pero los síntomas pueden gestionarse eficazmente.
Q. ¿La cirugía restaurará la postura normal?
Un. En la mayoría de los casos, la cirugía puede mejorar significativamente la alineación y permitir que los pacientes se mantengan de pie cómodamente.
Q. ¿Cuánto dura la recuperación tras la cirugía?
Un. La mayoría de los pacientes se recuperan en un plazo de 3 a 6 meses, con fisioterapia continua para mantener el equilibrio y la fuerza.
Resumen y conclusiones
El síndrome de espalda plana ocurre cuando la curva normal de la parte baja de la columna se endereza, causando dolor y dificultad para mantenerse erguido. Puede seguir a una cirugía de columna, artritis o degeneración relacionada con la edad. El tratamiento incluye terapia, medicación y, cuando sea necesario, corrección quirúrgica. Con un diagnóstico precoz y un manejo adecuado, los pacientes pueden recuperar comodidad, postura y movilidad.
¿Quién realiza este tratamiento? (Especialistas y equipo implicado)
El tratamiento es gestionado por cirujanos ortopédicos de columna y neurocirujanos, con el apoyo de fisioterapeutas, especialistas en dolor y equipos de rehabilitación.
¿Cuándo acudir a un especialista?
Deberías acudir a un especialista si tienes:
- Dolor de espalda persistente que empeora al estar de pie o al caminar
- Problemas para mantenerse erguido o mantener el equilibrio
- Aumento de la fatiga o dificultad para realizar las actividades diarias
¿Cuándo acudir a urgencias?
Busque atención médica inmediata si experimenta:
- Pérdida repentina de fuerza o sensibilidad en las piernas
- Dolor de espalda intenso con entumecimiento o cambios en la vejiga/intestinos
- Incapacidad para caminar debido al dolor o inestabilidad
¿Cómo es realmente la recuperación?
La recuperación es gradual. Tras la terapia o la cirugía, los pacientes recuperan la postura y la comodidad durante varios meses. La fisioterapia constante y el seguimiento regular de imágenes aseguran resultados estables y duraderos.
¿Qué ocurre si lo ignoras?
Sin tratamiento, la inclinación hacia adelante puede empeorar, causando dolor crónico, fatiga espinal y problemas de movilidad. Con el tiempo, una deformidad grave puede hacer que caminar o estar de pie sea casi imposible.
¿Cómo prevenirlo?
- Mantén una buena postura y fuerza del core.
- Realiza ejercicios de bajo impacto como la natación o el yoga.
- Evita levantar peso repetitivo.
- Trata la osteoporosis o la artritis a tiempo para evitar el colapso de la columna.
Nutrición y salud ósea o articular
Una dieta rica en calcio, vitamina D y proteínas favorece la fortaleza ósea. Evita fumar y el consumo excesivo de alcohol, ya que pueden debilitar el tejido óseo y ralentizar la recuperación.
Modificaciones de la actividad y del estilo de vida
Tras la recuperación, mantente activo con actividades suaves y beneficiosas para la columna. Mantén un puesto de trabajo ergonómico, practica técnicas adecuadas de levantamiento y acude a revisiones periódicas para monitorizar la alineación de la columna.
¿Tienes más preguntas?
¿Qué es el síndrome de espalda plana?
El síndrome de espalda plana es una condición en la que se pierde la curva natural hacia el interior de la parte baja de la columna vertebral (lordosis), lo que resulta en una columna que parece plana y provoca una postura inclinada hacia adelante.
¿Cuáles son los síntomas del síndrome de espalda plana?
Los síntomas incluyen dificultad para mantenerse erguido, dolor lumbar, fatiga, dolor en las piernas y movilidad restringida.
¿Qué causa el síndrome de espalda plana?
Puede estar causada por enfermedad degenerativa del disco, cirugías espinales previas (especialmente fusiones espinales), condiciones como la cifosis de Scheuermann o la espondilitis anquilosante, y una mala postura a lo largo del tiempo.
¿Cuándo es necesaria la cirugía para el síndrome de espalda plana?
La cirugía puede ser necesaria si los tratamientos no quirúrgicos no alivian los síntomas, si existe una deformidad espinal significativa o si hay compresión nerviosa que causa dolor intenso o deterioro funcional.
¿Cuáles son las opciones de tratamiento no quirúrgico para el síndrome de espalda plana?
Los tratamientos no quirúrgicos incluyen fisioterapia, manejo del dolor con medicamentos y, a veces, el uso de una férula para sostener la columna.
¿Qué opciones quirúrgicas existen para el síndrome de espalda plana?
Las opciones quirúrgicas incluyen la revisión de la fusión espinal, la osteotomía (extirpación de una sección ósea para corregir la alineación) y la cirugía de descompresión para aliviar la presión nerviosa.
¿Se puede prevenir el síndrome de espalda plana?
Aunque no todos los casos pueden prevenirse, mantener una buena postura, mantenerse activo, controlar el peso y evitar cirugías innecesarias de columna pueden reducir el riesgo.
¿Puede el síndrome de espalda plana empeorar con el tiempo?
Sí, sin el tratamiento y manejo adecuados, la condición puede empeorar, lo que puede aumentar el dolor y la discapacidad.
¿Es común el síndrome de espalda plana?
Es relativamente poco común, a menudo considerada una complicación de cirugías espinales previas o de condiciones específicas de la columna.
¿Qué tan efectiva es la fisioterapia para el síndrome de espalda plana?
La fisioterapia puede ser muy eficaz para fortalecer los músculos que sostienen la columna, mejorar la postura y reducir el dolor.
¿Existen riesgos asociados a la cirugía para el síndrome de espalda plana?
Como en cualquier cirugía, los riesgos incluyen infecciones, sangrados, daños nerviosos y complicaciones relacionadas con la anestesia. También existe el riesgo de que la cirugía no corrija completamente la deformidad o alivie los síntomas.
¿Qué tipos de ejercicios se recomiendan para el síndrome de espalda plana?
Se recomiendan ejercicios para fortalecer el core, estiramientos y actividades que fomenten una buena postura.
¿Cuánto dura el periodo de recuperación tras la cirugía del síndrome de espalda plana?
La recuperación puede durar varios meses. La estancia inicial en el hospital puede durar de unos días a una semana, seguida de un periodo de rehabilitación y un regreso gradual a las actividades normales.
¿Cuál es el pronóstico para alguien con síndrome de espalda plana?
Con el tratamiento adecuado, muchas personas pueden gestionar sus síntomas de forma eficaz y mantener una buena calidad de vida. La corrección quirúrgica puede mejorar significativamente la postura y reducir el dolor.
¿Puede el síndrome de espalda plana provocar otros problemas de salud?
Si no se trata, puede provocar dolor crónico, menor movilidad y un mayor riesgo de caídas y otras lesiones debido a la alteración de la postura.
¿Puede el síndrome de espalda plana reaparecer tras el tratamiento?
La recurrencia es posible, especialmente si las causas subyacentes no se abordan completamente o si hay degeneración en otras partes de la columna.
¿Pueden los niños desarrollar síndrome de espalda plana?
Es más común en adultos, especialmente en aquellos con antecedentes de cirugía de columna o condiciones específicas de la columna. Sin embargo, niños con condiciones como la cifosis de Scheuermann podrían desarrollarla potencialmente.
¿Es el síndrome de espalda plana lo mismo que la escoliosis?
No, la escoliosis implica una curvatura lateral de la columna, mientras que el síndrome de espalda plana implica la pérdida de la curvatura normal hacia el interior de la parte baja de la columna.
¿Cómo afecta el síndrome de espalda plana a las actividades diarias?
Puede dificultar estar de pie y caminar durante largos periodos, causar dolor crónico y provocar fatiga, afectando la movilidad general y la calidad de vida.
¿Qué cambios en el estilo de vida pueden ayudar a gestionar el síndrome de espalda plana?
Mantener un peso saludable, mantenerse activo con ejercicios adecuados, adoptar una postura correcta y seguir un plan de tratamiento puede ayudar a controlar los síntomas.
¿Existen dispositivos de apoyo que puedan ayudar con el síndrome de espalda plana?
A veces se pueden usar férulas para apoyar la columna y mejorar la postura. Además, los muebles ergonómicos y los zapatos de soporte pueden ayudar a reducir la tensión.
¿Cómo afecta el síndrome de espalda plana al sueño?
El dolor crónico y las molestias pueden interferir con el sueño. Encontrar una posición cómoda para dormir y usar colchones y almohadas con soporte puede ayudar a mejorar la calidad del sueño.
¿Qué papel juegan la dieta y la nutrición en el manejo del síndrome de espalda plana?
Una dieta equilibrada que apoye la salud general, incluyendo la salud ósea y muscular, puede ser beneficiosa. Mantener un peso saludable es especialmente importante para reducir la tensión en la columna.
¿Pueden las terapias alternativas ayudar con el síndrome de espalda plana?
Algunas personas encuentran alivio a través de terapias alternativas como la quiropráctica, la acupuntura o el masaje, pero estas deben usarse junto con tratamientos convencionales y bajo la supervisión de un profesional sanitario.

